RU2733698C1 - Способ внебрюшинной радикальной простатэктомии с использованием эпидуральной анестезии - Google Patents
Способ внебрюшинной радикальной простатэктомии с использованием эпидуральной анестезии Download PDFInfo
- Publication number
- RU2733698C1 RU2733698C1 RU2019121761A RU2019121761A RU2733698C1 RU 2733698 C1 RU2733698 C1 RU 2733698C1 RU 2019121761 A RU2019121761 A RU 2019121761A RU 2019121761 A RU2019121761 A RU 2019121761A RU 2733698 C1 RU2733698 C1 RU 2733698C1
- Authority
- RU
- Russia
- Prior art keywords
- prostate
- skin
- complex
- urethra
- layer
- Prior art date
Links
Classifications
-
- A—HUMAN NECESSITIES
- A61—MEDICAL OR VETERINARY SCIENCE; HYGIENE
- A61B—DIAGNOSIS; SURGERY; IDENTIFICATION
- A61B17/00—Surgical instruments, devices or methods, e.g. tourniquets
Abstract
Изобретение относится к медицине, а именно к урологии, и может быть использовано для проведения хирургического лечения рака предстательной железы. В положении пациента лежа на боку или в положении сидя выполняют троекратную обработку кожи спины водным 70% раствором этанола. Затем под местным обезболиванием 2,0 мл 2% раствора лидокаина иглой Туохи 20G на уровне L1-Th12 проводят пункцию и катетеризацию эпидурального пространства, при этом катетер проводят в краниальном направлении на 3 см. Затем пункционную иглу удаляют, накладывают асептическую наклейку с фиксацией катетера к коже спины, пациента укладывают на спину и вводят тест-дозу 3,0 мл 2,0% раствора лидокаина. При стабильности АД и ЧСС и величине сатурации крови 98-99% вводят 10,0 мл 1,0% раствора ропивакаина. Через 15 мин после развития сенсорного блока до уровня Th8 и удовлетворительного моторного блок с целью седации при помощи шприцевого насоса начинают микроструйное введение 1% раствора пропофола из расчета 3-5 мг/кг*ч. Затем в параумбиликальной области на 3 см ниже пупка выполняют разрез кожи длиной 2,0-2,5 см и послойно осуществляют доступ в предпузырное пространство. С помощью указательного пальца формируют первичную полость. Затем забрюшинно с помощью ручного балонного дилататора формируют рабочее пространство, затем в него вводят лапароскоп. При правильной постановке баллонного диссектора его извлекают и через вышеописанный доступ в рабочую полость вводят лапароскоп. Затем производят размещение троакаров и портов: два троакара с диаметром, равным 5 мм, через проколы кожи скальпелем устанавливают на 3 см правее и левее основного доступа. Два порта, диаметр первого из которых составляет 12 мм, второго - 5 мм, располагают, ориентируясь на ости подвздошных костей. Установку первого двенадцатимиллиметрового порта осуществляют на 3 см медиальнее ости правой подвздошной кости через разрез кожи длиной 1 см, установку второго пятимиллиметрового порта - аналогичным образом слева. Затем последовательно выполняют скелетирование передней поверхности предстательной железы и мочевого пузыря, поочередное формирование двух тоннелей справа и слева от проекции шейки мочевого пузыря в слое жировой ткани, расположенном медиальнее сухожильной дуги таза и латеральнее пубовезикального комплекса, до появления семявыносящих протоков и семенных пузырьков. По внутренней поверхности сформированных тоннелей верифицируют и пересекают наружные боковые пучки детрузора и пузырно-простатическую мышцу, освобождая проксимальную уретру по заднебоковой полуокружности, объединяют тоннели. Далее продвигаются по контуру основания простаты из глубины наружу от 6 к 12 часам условного циферблата; рассекают краниально передний фартук детрузора; пересекают проксимальную часть интрапростатической уретры; выделяют семенной комплекс и пересекают семенные протоки. Проводят заднюю диссекцию простаты; разделяют слой между латеральной перипростатической, внутритазовой фасциями и фасцией мышц, поднимающих задний проход, до обнажения лобково-промежностной мышцы с обеих сторон, ориентируясь на прослойку жировой ткани между пубовезикальным комплексом и передней перипростатической фасцией, их разделяют до уретрального сфинктера. При этом дорзальный венозный комплекс не прошивают; выделяют и пересекают дистальный отдел уретры; предстательную железу перемещают в контейнер для последующего извлечения; накладывают анастомоз между проксимальным отделом уретры и шейкой пузыря непрерывными самозатягивающимися швами. Устанавливают профилированный уретральный катетер Фолея 18Ch. Баллон раздувают до 10 мл и выполняют контроль герметичности анастомоза с помощью введения 150 мл стерильного физиологического раствора. Простату и семенные пузырьки удаляют единым блоком в контейнере через доступ центрального порта. Способ обеспечивает исключение развития негативных последствий и максимальную радикальность при удалении опухоли, пораженного органа и регионарных лимфатических узлов за счет снижения вероятности развития периоперационных осложнений общей анестезии и уменьшения травматичности оперативного вмешательства. 6 табл., 1 пр.
Description
Изобретение относится к области медицины, а именно к урологии, может быть использовано для радикального хирургического лечения локализованного рака предстательной железы, касается комбинированного применения методик эндоскопической внебрюшинной простатэктомии и эпидуральной анестезии.
В настоящее время основным методом лечения локализованного рака предстательной железы (РПЖ) является открытая или лапароскопическая радикальная простатэктомия (РПЭ), выполняемая в условиях многокомпонентной общей анестезии (МОА) [Аляев Ю.Г., Глыбочко П.В., Пушкарт Д.Ю., 2016, Клинические рекомендации, 2018, Алексеев Б.Я., Каприн А.Д., Матвеев В.Б., Нюшко К.М., 2014]. Во время открытых вмешательств альтерация тканей при доступе к объекту операции в брюшной полости запускает ряд нейроэндокринных, метаболических и воспалительных реакций, совокупность которых получила название хирургического стресс-ответа (ХСО) [Страшнов В.И., Забродин О.Н., Мамедов А.Д. и соавт., 2015]. Избыточный хирургический стресс-ответ способствует развитию нарушений со стороны органов и систем организма (коагулопатии, иммунносупрессии, кардиореспираторные и кишечные расстройства, болевой синдром и т.д.), утяжеляющих состояние пациента во время операции и осложняющих течение послеоперационного периода [Овечкин A.M., Яворовский А.Г., 2019]. Лапароскопические вмешательства значительно менее инвазивны, однако, и они предполагают операционные инструментальные действия в брюшной полости, а также обязательное создание карбоксиперитонеума. Последнее обстоятельство сопряжено с повышением давления в брюшной полости, что может стать причиной тромбофлебитов вен нижних конечностей, осложнений со стороны органов дыхания вследствие уменьшения экскурсии диафрагмы, нарушения вентиляции нижних долей легких, тромбоэмболических осложнений из-за снижения скорости кровотока, нарушений механизмов регуляции сердечного ритма. При этом наблюдается перенасыщение углекислотой и закисление депонированной крови [Голубев А.А., Еремеев А.Г., Артемов В.В. и соавт., 2017].
МОА при РПЭ, при своих несомненных достоинствах (адекватная защита ЦНС и стабильности жизненно важных функций) одновременно является фактором, индуцирующим развитие ряда осложнений. Например, увеличение внутригрудного давления может приводить к снижению венозного возврата, росту центрального и периферического венозного давления и увеличению интраоперационной кровопотери [Готтшалк А., Акен X.В., Зенц М., Стендл Т., 2017]. Также установлена негативная роль МОА в формировании интенсивного послеоперационного болевого синдрома, так как не обеспечивает полноценной блокады ноцицептивной афферентации на сегментарном уровне [Овечкин A.M., Яворский А.Г., 2019].
Задачей изобретения явилось создание способа радикальной простатэктомии, исключающего возможность развития негативных последствий многокомпонентной общей анестезии, карбоксиперитонеума и операционных действий в брюшной полости, что будет способствовать улучшению результатов лечения пациента за счет снижения вероятности развития периоперационных осложнений общей анестезии и уменьшения травматичности оперативного вмешательства, при этом обеспечивает в полной мере максимальную радикальность при удалении опухоли, пораженного органа и регионарных лимфатических узлов.
Способ осуществляется следующим образом: в положении пациента лежа на правом боку или сидя, выполняется троекратная обработка кожи спины водным 70% раствором этанола. Под местным обезболиванием лидокаином (2,0 мл 2% раствора) иглой Туохи 20G на уровне L1-Th12 проводится пункция и катетеризация эпидурального пространства. Катетер вводится в краниальном направлении на 3,0 см. После этого пункционная игла удаляется, накладывается асептическая наклейка с фиксацией катетера к коже спины. Пациента укладывают на спину и вводят тест-дозу (3,0 мл 2% раствора лидокаина). После получения отрицательного результата теста (стабильные АД и ЧСС, сатурация крови 98-99%), вводится основная доза раствора анестетика (10,0 мл 1% раствора ропивакина). Если через 15 минут отмечается развитие сенсорного блока до уровня Th10 и удовлетворительный моторный блок, то далее, с целью седации, при помощи шприцевого насоса начинают микроструйное введение 1% раствора пропофола 3-5 мг/кг*ч. После выполнения всех перечисленных манипуляций, в параумбиликальной области на 3 см ниже пупка выполняется разрез кожи, длиной 2,0-2,5 см и послойно осуществляется доступ в предпузырное пространство. С помощью указательного пальца формируется первичная полость, в которую вводится балонный дилататор. Забрюшинно с помощью ручного балонного диссектора формируется рабочее пространство. Затем, для оценки правильности стояния дилататора, в него вводится лапароскоп. При правильной постановке балонного диссектора, последний извлекается и через вышеописанный доступ в рабочую полость вводится лапароскоп. Далее производится размещение троакаров и портов: 1) два троакара с диаметром 5 мм, через проколы кожи скальпелем устанавливаются на 3 см правее и левее основного доступа; 2) два порта, диаметр первого из которых составляет 12 мм, второго - 5 мм, располагают, ориентируясь на ости подвздошных костей. Установка первого двенадцатимиллиметрового порта осуществляется на 3 см медиальнее ости правой подвздошной кости через разрез кожи длиной 1 см, установка второго пятимиллиметрового порта - аналогичным образом слева.
После этого последовательно выполняют: 1) скелетирование передней поверхности предстательной железы и мочевого пузыря; 2) поочередное формирование двух тоннелей справа и слева от проекции шейки мочевого пузыря в слое жировой ткани, расположенном медиальнее сухожильной дуги таза и латеральнее пубовезикального комплекса, до появления семявыносящих протоков и семенных пузырьков; 3) по внутренней поверхности сформированных тоннелей верифицируют и пересекают наружные боковые пучки детрузора и пузырно-простатическую мышцу, освобождая проксимальную уретру по заднебоковой полуокружности; 4) объединяют тоннели; 5) далее продвигаются по контуру основания простаты из глубины наружу от 6 к 12 часам условного циферблата; 6) рассекают краниально передний фартук детрузора; 7) пересекают проксимальную часть интрапростатической уретры; 8) выделяют семенной комплекс и пересекают семенные протоки; 9) проводят заднюю диссекцию простаты; 10) разделяют слой между латеральной перипростатической, внутритазовой фасциями и фасцией мышц, поднимающих задний проход, до обнажения лобково-промежностной мышцы с обеих сторон; 11) ориентируясь на прослойку жировой ткани между пубовезикальным комплексом и передней перипростатической фасцией, их разделяют до уретрального сфинктера, при этом дорзальный венозный комплекс не прошивают; 12) выделяют и пересекают дистальный отдел уретры; 13) предстательную железу перемещают в контейнер для последующего извлечения; 14) накладывают анастомоз между проксимальным отделом уретры и шейкой пузыря непрерывными самозатягивающимися швами; 15) устанавливают профилированный уретральный катетер Фолея 18Ch, при этом баллон раздувают до 10 мл и выполняют контроль герметичности анастомоза с помощью введения 150 мл стерильного физиологического раствора; 16) простату и семенные пузырьки удаляют единым блоком в контейнере через доступ центрального порта; 17) извлекают инструменты, троакары, накладывают швы и асептическую повязку на кожу.
Преимуществами предлагаемого способа хирургического лечения локализованного рака предстательной железы является отсутствие рисков развития возможных интра- и послеоперационных осложнений общей анестезии и манипуляций в брюшной полости при оперировании из открытого доступа и лапароскопических вмешательствах. При этом эндоскопическая внебрюшинная простатэктомия в условиях эпидуральной анестезии обеспечивает в полной мере максимальную радикальность при удалении опухоли, пораженного органа и регионарных лимфатических узлов.
В настоящее время предлагаемый способ аналогов не имеет.
Пример 1.
Пациент Б., 59 лет, находился на лечении в урологическом отделении стационара с 09.04.2019 по 17.04.19. Клинический диагноз: Основное заболевание: Cr предстательной железы T2bN0M0. МКБ: С.61. злокачественное новообразование предстательной железы. Сопутствующие заболевания: Киста правой почки. ЦВБ. Последствия ОНМК по типу ишемии в бассейне левой задней мозговой артерии от 2016 года, в бассейне левой средней мозговой артерии от 2017 года в виде правосторонней частичной гемианопсии, правостороннего легкого гемипареза. Гипертоническая болезнь III ст., риск 4. Атеросклероз БЦА. Гипергомоцистеинемия.
При поступлении предъявлял жалобы на затрудненное учащенное мочеиспускание малыми порциями, вялую струю мочи, чувство неполного опорожнения мочевого пузыря. Данные анамнеза: считает себя больным в течение последних шести месяцев после появления вышеуказанных жалоб.
Обратился к урологу: по поводу повышение ПСА до 6,6 нг/мл выполнена биопсия предстательной железы под ТРУЗ-наведением из 12 точек. Заключение: аденокарцинома простаты, Глисон 6 (3+3) в двух столбиках.
Результаты дооперационного обследования.
I. Клинический анализ крови (от 09.04.2019)
II. Биохимический анализ крови (от 09.04.2019)
III. Коагулограмма (от 09.04.2019)
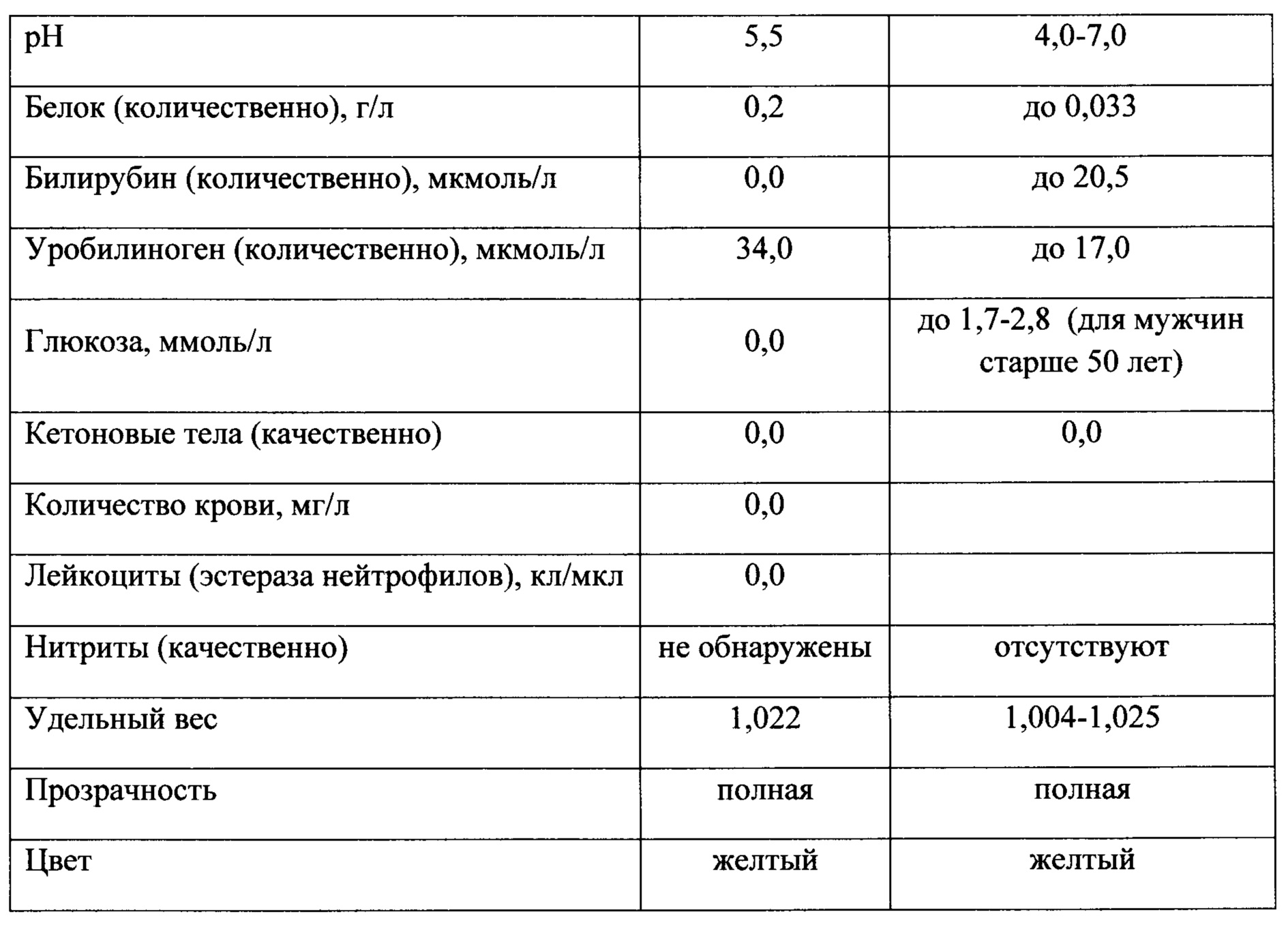
IV. Общий анализ мочи
V. Результаты инструментальных исследований
VI. Консультации специалистов
Проведено хирургическое вмешательство: эндовидеохирургическая внебрюшинная радикальная простатэктомия под эпидуральной анестезией. Ход операции описан выше.
Послеоперационный период: без особенностей. Удаление уретрального катетера на шестые сутки.
Консервативное лечение: симптоматическая и противовоспалительная терапия, альфа-блокаторы, предоперационная антибактериальная профилактика (NaCl 0,9% и цефтриаксон - 2,0 в/в капельно однократно). Компрессионный трикотаж. Дезагрегантная терапия.
Выписан в удовлетворительном состоянии с улучшением. Рекомендовано: 1) наблюдение уролога, нефролога, терапевта, невролога поликлиники по месту жительства; 2) явка к онкологу по месту жительства через одну неделю после проведения хирургического вмешательства; 2) канефрон, по 2 таб. 3 раза в день в течение трех месяцев; 3) урологический сбор, 3 раза в день в течение трех месяцев.
Способ эндовидеохирургической внебрюшинной простатэктомии в условиях эпидуральной анестезии был применен нами в 14 случаях лечения локализованного рака предстательной железы. В каждом из этих случаев никаких дополнительных инструментов или портов не использовалось, все вмешательства завершились без конверсий на традиционные открытые методики или стандартный лапароскопический вариант, медиана продолжительности вмешательства равнялась 248 мин (225-310 мин), медиана объема кровопотери была равна 115 мл (40-320 мл), интраоперационные осложнения и необходимость переливания крови отсутствовали. Ранний послеоперационный период протекал без особенностей, уретральный катетер у всех пациентов был удален, в среднем, не позднее, чем через 6 суток после операции (через 5-9 суток), длительность пребывания в стационаре не превышала 8-10 суток.
Таким образом, применение предлагаемого способа у лиц с соответствующими показаниями позволяет получить следующие технические результаты:
1) выполнение в полном объеме всех этапов радикальной простатэктомии через внебрюшинный мини-доступ под эпидуральной анестезией;
2) максимальная на сегодняшний день безопасность радикальной простатэктомии, осуществляемой предлагаемым способом, по сравнению с уровнем безопасности при открытых и лапароскопических вмешательствах за счет предельного уменьшения хирургического и медикаментозного травматизма.
Преимущества радикальной простатэктомии, выполненной в условиях эпидуральной анестезии через внебрюшинный мини-доступ, по отношению к открытой или лапароскопической РПЭ связаны с особенностями анестезиогического пособия и непосредственно оперативного вмешательства. Введение местного анестетика в эпидуральное пространство не только обеспечивало достаточный уровень висцерального, сенсорного и моторного блока, но также полностью исключало необходимость интубирования трахеи, ИВЛ и воздействия общих анестетиков; безопасно у лиц, которым противопоказан или нежелателен эндотрахеальный наркоз (бронхо-легочные заболевания, высокий риск проведения общей анестезии и др.); является методом выбора при анатомо-физиологических особенностях, затрудняющих проведение общей анестезии; уменьшает риск гиперкоагуляции и тромбообразования; обеспечивает нормэргическое течение воспалительных и иммунных реакций, возникших в ответ на хирургическое повреждение тканей, предупреждая тем самым развитие послеоперационных гнойно-септических осложнений, отсроченной гипералгезии и формироване хронического болевого синдрома; ускоряет послеоперационное восстановление моторной функции желудочно-кишечного тракта, исключает развитие ПОТР, что способствует более раннему началу энтерального питания. Кроме того, применение регионарного обезболивания значительно менее затратно с финансовой точки зрения, по сравнению с общей анестезией.
Преимуществом использования малоинвазивного внебрюшинного доступа, кроме минимизации объема рассекаемых тканей, является также отсутствие карбоксиперитонеума и манипуляций в брюшной полости. Неизменное внутрибрюшное давление и интактная брюшная полость исключают интраоперационные повреждения внутренних структур органов и тканей живота, формирования препосылок для избыточного хирургического стресс-ответа, гемодинамических сдвигов в виде изменений ОПСС, АД, ЦВД и МОС, нарушений вентилляционно-перфузионного соотношения, гиперкоагулции и других нежелательных последствий карбоксиперитонеума.
В целом, при хирургическом лечении локализованных форма рака предстательной железы применение предлагаемого способа позволяет снизить вероятность и численность осложнений, улучшить качество жизни в раннем и отдаленном послеоперационном периоде.
Вывод: эндовидеохирургическая внебрюшинная радикальная простатэктомия, выполняемая в условиях эпидуральной анестезии, позволяет с высокой эффективностью и безопасностью проводить лечение пациентов с локализованным раком предстательной железы.
Источники информации
1. Аляев Ю.Г., Глыбочко П.В., Пушкарь Д.Ю. Урология. Российские клинические рекомендации. М.: ГЭОТАРМедиа, 2016 - 496 с.
2. Клинические рекомендации. Рак предстательной железы МКБ 10: С61 2018 - 72С. Режим доступа: http://www.oncology.ru/association/clinical-guidelines/2018/rak_predstatelnoy_zhelezy_pr2018.pdf
3. Алексеев Б.Я., Каприн А.Д., Матвеев В.Б., Нюшко К.М. Клинические рекомендации по диагностике и лечению рака предстательной железы Утверждено на Заседании правления Ассоциации онкологов России Москва 2014-44С.
4. Страшнов В.И., Забродин О.Н., Мамедов А.Д., Страшнов А.В., Корячкин В.А. Предупреждение интраоперационного стресса последствий. - СПб: ЭЛБИ - СПб, 2015 - 160 с: ил.
5. Овечкин A.M. Безопиоидная аналгезия в хирургии: от теории к практике: руководство для врачей / A.M. Овечкин, А.Г. Яворовский. - М.: ГЭОТАР-Медиа, 2019 - 240 с: ил.
6. Голубев А.А., Еремеев А.Г., Артемов В.В., Артемов В.В., Ситкин С.И., Кононова А.Г., Баранова В.А. О негативных эффектах карбоксиперитонеума // 2017. - Режим доступа: https://efamedica.ru/learning/articles/o_negativnykh_effektakh_kaboksiperitoneuma/.
7. Готтшалк А., Акен X.В., Зенц М., Стендл Т. Опасна ли анестезия?: / А. Готтшалк, X.В. Акен, М. Зенц, Т. Стендл. Перевод на русский язык: М. Насекин // Русский анестезиологический сервер [Электронный ресурс]. - Электрон. Журн. - 2017, 17-18 февраля. - Режим доступа: http://www.rusanesth.com/.
Claims (1)
- Способ внебрюшинной радикальной простатэктомии с использованием эпидуральной анестезии, отличающийся тем, что в положении пациента лежа на боку или в положении сидя выполняют троекратную обработку кожи спины водным 70% раствором этанола, затем под местным обезболиванием 2,0 мл 2% раствора лидокаина иглой Туохи 20G на уровне L1-Th12 проводят пункцию и катетеризацию эпидурального пространства, при этом катетер проводят в краниальном направлении на 3 см; затем пункционную иглу удаляют, накладывают асептическую наклейку с фиксацией катетера к коже спины, пациента укладывают на спину и вводят тест-дозу 3,0 мл 2,0% раствора лидокаина; при стабильности АД и ЧСС и величине сатурации крови 98-99% вводят 10,0 мл 1,0% раствора ропивакаина; через 15 мин после развития сенсорного блока до уровня Th8 и удовлетворительного моторного блок с целью седации при помощи шприцевого насоса начинают микроструйное введение 1% раствора пропофола из расчета 3-5 мг/кг*ч.; затем в параумбиликальной области на 3 см ниже пупка выполняют разрез кожи длиной 2,0-2,5 см и послойно осуществляют доступ в предпузырное пространство, с помощью указательного пальца формируют первичную полость; затем забрюшинно с помощью ручного балонного дилататора формируют рабочее пространство; затем в него вводят лапароскоп; при правильной постановке баллонного диссектора его извлекают и через вышеописанный доступ в рабочую полость вводят лапароскоп; затем производят размещение троакаров и портов: два троакара с диаметром, равным 5 мм, через проколы кожи скальпелем устанавливают на 3 см правее и левее основного доступа; два порта, диаметр первого из которых составляет 12 мм, второго - 5 мм, располагают, ориентируясь на ости подвздошных костей, при этом установку первого двенадцатимиллиметрового порта осуществляют на 3 см медиальнее ости правой подвздошной кости через разрез кожи длиной 1 см, установку второго пятимиллиметрового порта - аналогичным образом слева; затем последовательно выполняют скелетирование передней поверхности предстательной железы и мочевого пузыря; поочередное формирование двух тоннелей справа и слева от проекции шейки мочевого пузыря в слое жировой ткани, расположенном медиальнее сухожильной дуги таза и латеральнее пубовезикального комплекса, до появления семявыносящих протоков и семенных пузырьков; по внутренней поверхности сформированных тоннелей верифицируют и пересекают наружные боковые пучки детрузора и пузырно-простатическую мышцу, освобождая проксимальную уретру по заднебоковой полуокружности; объединяют тоннели; далее продвигаются по контуру основания простаты из глубины наружу от 6 к 12 часам условного циферблата; рассекают краниально передний фартук детрузора; пересекают проксимальную часть интрапростатической уретры; выделяют семенной комплекс и пересекают семенные протоки; проводят заднюю диссекцию простаты; разделяют слой между латеральной перипростатической, внутритазовой фасциями и фасцией мышц, поднимающих задний проход до обнажения лобково-промежностной мышцы с обеих сторон; ориентируясь на прослойку жировой ткани между пубовезикальным комплексом и передней перипростатической фасцией, их разделяют до уретрального сфинктера, при этом дорзальный венозный комплекс не прошивают; выделяют и пересекают дистальный отдел уретры; предстательную железу перемещают в контейнер для последующего извлечения; накладывают анастомоз между проксимальным отделом уретры и шейкой пузыря непрерывными самозатягивающимися швами; устанавливают профилированный уретральный катетер Фолея 18Ch, при этом баллон раздувают до 10 мл и выполняют контроль герметичности анастомоза с помощью введения 150 мл стерильного физиологического раствора; простату и семенные пузырьки удаляют единым блоком в контейнере через доступ центрального порта; извлекают инструменты, троакары, накладывают швы и асептическую повязку на кожу.
Priority Applications (1)
| Application Number | Priority Date | Filing Date | Title |
|---|---|---|---|
| RU2019121761A RU2733698C1 (ru) | 2019-07-09 | 2019-07-09 | Способ внебрюшинной радикальной простатэктомии с использованием эпидуральной анестезии |
Applications Claiming Priority (1)
| Application Number | Priority Date | Filing Date | Title |
|---|---|---|---|
| RU2019121761A RU2733698C1 (ru) | 2019-07-09 | 2019-07-09 | Способ внебрюшинной радикальной простатэктомии с использованием эпидуральной анестезии |
Publications (1)
| Publication Number | Publication Date |
|---|---|
| RU2733698C1 true RU2733698C1 (ru) | 2020-10-06 |
Family
ID=72926738
Family Applications (1)
| Application Number | Title | Priority Date | Filing Date |
|---|---|---|---|
| RU2019121761A RU2733698C1 (ru) | 2019-07-09 | 2019-07-09 | Способ внебрюшинной радикальной простатэктомии с использованием эпидуральной анестезии |
Country Status (1)
| Country | Link |
|---|---|
| RU (1) | RU2733698C1 (ru) |
Cited By (2)
| Publication number | Priority date | Publication date | Assignee | Title |
|---|---|---|---|---|
| RU2756419C1 (ru) * | 2020-12-28 | 2021-09-30 | Сергей Валерьевич Попов | Способ лапароскопического радикального лечения локализованного рака предстательной железы с применением чреспузырного доступа |
| RU2770733C1 (ru) * | 2021-12-03 | 2022-04-21 | Руслан Гусейнович Гусейнов | Способ оперативного лечения пациентов с локализованными формами рака предстательной железы и стриктурами уретры |
Citations (5)
| Publication number | Priority date | Publication date | Assignee | Title |
|---|---|---|---|---|
| RU2171634C2 (ru) * | 1997-10-27 | 2001-08-10 | Главный военный клинический госпиталь им. акад. Н.Н. Бурденко | Способ простатэктомии |
| US8241310B2 (en) * | 2009-01-19 | 2012-08-14 | Cornell University | Urethral catheterless radical prostatectomy |
| RU2604780C2 (ru) * | 2015-03-18 | 2016-12-10 | Евгений Станиславович Невирович | Способ проведения лапароскопической простатэктомии внебрюшинным доступом |
| RU2675171C1 (ru) * | 2018-08-08 | 2018-12-17 | Алексей Дмитриевич Кочкин | Способ выполнения радикальной простатэктомии |
| RU2676460C1 (ru) * | 2018-01-23 | 2018-12-28 | Евгений Станиславович Невирович | Способ проведения лапароскопической радикальной простатэктомии с сохранением предпузырного пространства |
-
2019
- 2019-07-09 RU RU2019121761A patent/RU2733698C1/ru active
Patent Citations (5)
| Publication number | Priority date | Publication date | Assignee | Title |
|---|---|---|---|---|
| RU2171634C2 (ru) * | 1997-10-27 | 2001-08-10 | Главный военный клинический госпиталь им. акад. Н.Н. Бурденко | Способ простатэктомии |
| US8241310B2 (en) * | 2009-01-19 | 2012-08-14 | Cornell University | Urethral catheterless radical prostatectomy |
| RU2604780C2 (ru) * | 2015-03-18 | 2016-12-10 | Евгений Станиславович Невирович | Способ проведения лапароскопической простатэктомии внебрюшинным доступом |
| RU2676460C1 (ru) * | 2018-01-23 | 2018-12-28 | Евгений Станиславович Невирович | Способ проведения лапароскопической радикальной простатэктомии с сохранением предпузырного пространства |
| RU2675171C1 (ru) * | 2018-08-08 | 2018-12-17 | Алексей Дмитриевич Кочкин | Способ выполнения радикальной простатэктомии |
Non-Patent Citations (3)
| Title |
|---|
| Tooher R., et al. Laparoscopic radical prostatectomy for localized prostate cancer: a systematic review of comparative studies // J. Urol. 2006. Vol. 175. P. 2011-2017. * |
| Попов С. В. и др., Особенности эндовидеохирургической радикальной простатэктомии с использованием внебрюшинного доступа: анализ 70 случаев. Вестник СПбГУ, 2014, сер. 11, вып. 1, с. 193 - 200. * |
| Попов С. В. и др., Особенности эндовидеохирургической радикальной простатэктомии с использованием внебрюшинного доступа: анализ 70 случаев. Вестник СПбГУ, 2014, сер. 11, вып. 1, с. 193 - 200. Tooher R., et al. Laparoscopic radical prostatectomy for localized prostate cancer: a systematic review of comparative studies // J. Urol. 2006. Vol. 175. P. 2011-2017. * |
Cited By (2)
| Publication number | Priority date | Publication date | Assignee | Title |
|---|---|---|---|---|
| RU2756419C1 (ru) * | 2020-12-28 | 2021-09-30 | Сергей Валерьевич Попов | Способ лапароскопического радикального лечения локализованного рака предстательной железы с применением чреспузырного доступа |
| RU2770733C1 (ru) * | 2021-12-03 | 2022-04-21 | Руслан Гусейнович Гусейнов | Способ оперативного лечения пациентов с локализованными формами рака предстательной железы и стриктурами уретры |
Similar Documents
| Publication | Publication Date | Title |
|---|---|---|
| RU2733698C1 (ru) | Способ внебрюшинной радикальной простатэктомии с использованием эпидуральной анестезии | |
| Lowsley | THE GROSS ANATOMY OF THE HUMAN PROSTATE GLAND AND CONTIGUOUS STRUCTURES¹ | |
| RU2756419C1 (ru) | Способ лапароскопического радикального лечения локализованного рака предстательной железы с применением чреспузырного доступа | |
| RU2668793C1 (ru) | Способ продленной высокой спинальной анестезии при операциях на верхнем этаже брюшной полости | |
| Stone et al. | Laparoscopic retroperitoneal lymph node dissection in stage A nonseminomatous testis cancer | |
| RU2713787C1 (ru) | Способ эндовидеохирургической аденомэктомии с использованием эпидуральной анестезии | |
| RU2619655C1 (ru) | Способ катетеризации и блокады забрюшинных нервных образований | |
| RU2371139C1 (ru) | Способ анестезиологического обеспечения лапароскопических гинекологических операций у женщин репродуктивного возраста | |
| RU2599044C1 (ru) | Способ высокой спинальной анестезии при операциях на верхнем этаже брюшной полости | |
| RU2400261C1 (ru) | Способ катетерной склерооблитерации магистральных подкожных вен нижних конечностей | |
| Nieuborg | The Role of Lymphaticovenous Anastomoses in the Treatment of Postmastectomy Edema | |
| RU2706028C1 (ru) | Способ местной сегментарной анестезии в послеоперационном обезболивании лапаротомной раны передней брюшной стенки после неотложных операций у больных острой обтурационной толстокишечной непроходимостью опухолевого генеза | |
| RU2794864C1 (ru) | Способ симультанного лечения дивертикулов мочевого пузыря трансвезикальным методом с формированием уретероцистонеоанастомоза | |
| RU2797275C1 (ru) | Способ симультанного лечения дивертикулов мочевого пузыря трансвезикальным методом в сочетании с тулиевой лазерной энуклеацией аденомы предстательной железы | |
| Ashhurst | The International Encyclopaedia of Surgery: A Systematic Treatise on the Theory and Practice of Surgery by Authors of Various Nations: in 6 Voll | |
| RU2687484C1 (ru) | Способ снижения болевого синдрома после геморроидэктомии за счет профилактики местной послеоперационной воспалительной реакции | |
| RU2335250C1 (ru) | Способ перманентной блокады корня легкого при оперативных вмешательствах на органах груди | |
| RU2770740C1 (ru) | Способ эндовидеохирургической трансвезикальной дивертикулэктомии | |
| RU2803280C1 (ru) | Способ комбинации продлённой высокой спинальной и эндотрахеальной анестезии импортозамещающими препаратами с субнаркотическими дозами кетамина при операциях на верхнем этаже брюшной полости | |
| Zhang et al. | Application of mesocolon rotation and reverse puncture in total laparoscopic sigmoid vaginoplasty | |
| RU2521836C2 (ru) | Способ обезболивания после грыжесечения паховым доступом при паховых грыжах | |
| RU2455948C2 (ru) | Метод модификации субплевральной анальгезии в торакальной хирургии | |
| RU2707652C1 (ru) | Способ монопортового лапароскопического радикального лечения локализованного рака предстательной железы | |
| RU2357728C2 (ru) | Способ лечения экссудативного плеврита | |
| Deng et al. | Clinical Effect and Effective Rate of Laparoscopic Cholecystectomy for Gallstones Complicated with Gallbladder Polyps |